Кожная сыпь у детей: разбираем причины
Особенности детской кожи
Кожа, как и большинство других органов и систем, постепенно развивается до наступления половой зрелости. У ребенка она функционально и структурно отличается большей чувствительностью к внешним воздействиям и аллергическим реакциям. При этом потовые и сальные железы еще не работают надлежащим образом, что связано с недостаточным развитием иннервации кожи.
В то же время, кожные покровы с самого рождения принимают активное участие в метаболизме и дыхании за счет множества поверхностно расположенных сосудов. Из-за этого кожные заболевания часто сильно сказываются на общем состоянии ребенка.
Виды сыпи у детей
Кожная сыпь, вызванная тем или иным заболеванием, обычно имеет свои особенности. Наиболее распространенные виды сыпи включают:
- Папулы. Это объемные образования небольшого размера (до 10 мм), которые возвышаются над кожей. Основной цвет – красный и розовый. Возникают при красном плоском лишае, детской розеоле, атопическом дерматите и др.

- Везикулы. Представляют собой пузырьки до 5 мм в диаметре, наполненные мутной жидкостью. После вскрытия часто оставляют после себя эрозии. Могут быть признаком ветрянки и других герпетических инфекций.
- Петехии. Кожная сыпь пурпурного цвета, которая не исчезает при надавливании на нее. Ее элементы не превышают 3 мм в диаметре, не возвышаются над кожей и не ощущаются на ощупь. Как правило, свидетельствуют о менингококковой инфекции, поражении сосудов (васкулиты), дефиците тромбоцитов.
- Эрозия. Это кожный дефект, который не проникает глубже эпидермиса. Имеет вид округлого, несколько углубленного образования красного цвета с мокнущей поверхностью.
- Корка. Вторичный элемент, образующийся при высыхании выделений из везикул, эрозий или крови. Твердая, имеет темно красный, бурый цвет.
- Макула или пятно. Это участок изменения цвета, находящийся на одном уровне с прилегающими участками кожи. Может быть как самостоятельным элементом при краснухе, кори, розеоле, так и остаточным явлением после папул, везикул или эрозий.

- Волдыри или уртикарии. Округлый элемент сыпи бледно-розового, красного или фиолетово-белого цвета, размеры которого варьируют от 1-2 мм до десятков сантиметров. Не оставляет после себя вторичных элементов. Встречаются при аллергических реакциях, крапивнице.
- Лихенификации. Это участки избыточного утолщения кожи с усилением кожного рисунка. Часто является вторичным элементом.
Болезни, которые вызывают кожные высыпания у детей
Высыпания на коже малыша могут свидетельствовать о различных заболеваниях, чаще всего – инфекциях и аллергических реакциях.
Детская розеола
Детская розеола или внезапная экзантема – это детское инфекционное заболевание, возникающее при инфицировании вирусами герпеса человека 6 или 7 типа. Чаще всего наблюдается в возрасте от 6 месяцев до 2 лет.
Внезапная экзантема сопровождается повышением температуры тела до 39-40°С, сохраняющимся на протяжении 3-5 дней, после чего на коже ребенка появляется яркая красная макулопапулезная сыпь. Она возникает на поверхности груди и живота, распространяясь по всему телу (рис. 1). Элементы сыпи, как правило, не ощущаются пальцами, но иногда могут быть и приподняты. Они пропадают при растягивании кожи или надавливании на них стеклом стакана.
Она возникает на поверхности груди и живота, распространяясь по всему телу (рис. 1). Элементы сыпи, как правило, не ощущаются пальцами, но иногда могут быть и приподняты. Они пропадают при растягивании кожи или надавливании на них стеклом стакана.
При детской розеоле вокруг некоторых элементов сыпи могут быть белые кольца. Нередко сыпь ограничивается только туловищем и, не успев достичь лица и конечностей, пропадает. Сыпь не причиняет дискомфорта или зуда, однако дети на это время обычно становятся резко капризными и «несносными»; сыпь длится от нескольких часов до нескольких суток, а затем исчезает, не оставляя пигментации или шелушения. Отрывок из книги Сергея Бутрия «Здоровье ребенка: современный подход. как научиться справляться с болезнями и собственной паникой».
Детская розеола лечиться симптоматически, преимущественно – жаропонижающими средствами и обильным питьем. При иммунодефицитных состояниях (ВИЧ-инфекции, врожденных нарушениях работы иммунной системы) дополнительно назначаются противогерпетические препараты.
Рисунок 1. Сыпь при детской розеоле. Источник: WikipediaКак бы тяжело ни текла детская розеола, она совершенно безопасна. Осложнения крайне редки и, как правило, ограничиваются фебрильными судорогами. Отрывок из книги Сергея Бутрия «Здоровье ребенка: современный подход. как научиться справляться с болезнями и собственной паникой».
Энтеровирусные экзантемы: турецкая ветрянка и энтеровирусный фарингит
Вирусная пузырчатка, также известная как турецкая ветрянка, вызывается энтеровирусом 71 (EV-71). Энтеровирусный фарингит вызывается вирусами Коксаки А16, В2, В5. Встречаются они преимущественно среди детей возрастом до 10 лет, инфицирование часто происходит во время отдыха в южных странах.
Первичными признаками патологий являются боль во рту и горле, из-за чего ребенок отказывается от еды и даже не глотает слюну, а сплевывает ее. Далее температура тела повышается до 39°С. Лихорадка сохраняется порядка 4 дней и сопровождается тошнотой и рвотой, утратой аппетита и чрезмерной раздражительностью. При энтеровирусном фарингите маленькие белые язвочки возникают обычно только на небных дужках (рис. 2), а вот турецкая ветрянка – это высыпания по всему рту, включая язык, вокруг рта, на ладонях и ступнях. Сыпь на коже может напоминать ветрянку – красные пятна или пузырьки.
При энтеровирусном фарингите маленькие белые язвочки возникают обычно только на небных дужках (рис. 2), а вот турецкая ветрянка – это высыпания по всему рту, включая язык, вокруг рта, на ладонях и ступнях. Сыпь на коже может напоминать ветрянку – красные пятна или пузырьки.
Лечение симптоматическое:
- Гигиена ротовой полости и полоскания растворами антисептиков.
- Препараты из группы нестероидных противовоспалительных средства (НПВС), помогающие подавить боль и одновременно снизить температуру тела.
- Обильное теплое питье с целью предотвращения обезвоживания, можно давать холодные напитки и мороженое (они легче переносятся больными детьми).
- Диета с исключением механически твердой, кислой и соленой пищи.
- Энтеровирусные экзантемы самопроходящие, болезнь обычно отступает через 3-7 дней. Тем не менее, за состоянием ребенка во время заболевания нужно следить, чтобы вовремя обратиться к врачу в случае осложнений.
 Самые распространенные – обезвоживание и вторичные бактериальные инфекции. В последнем случае на коже появляются гнойники, желтые корочки, кожа отекает. Крайне редко энтеровирусная инфекция приводит к серозному менингиту.
Самые распространенные – обезвоживание и вторичные бактериальные инфекции. В последнем случае на коже появляются гнойники, желтые корочки, кожа отекает. Крайне редко энтеровирусная инфекция приводит к серозному менингиту.
Ветрянка
Ветряная оспа или ветрянка – инфекционное заболевание, вызываемое вирусом герпеса человека 3 типа (Varicella Zoster). Болеют ею люди любого возраста, но преимущественно это дети 5-9 лет.
Основной симптом – кожные высыпания, имеющие определенную очередность развития. Первыми появляются небольшие пятна розового цвета, быстро трансформирующиеся в папулы, а затем – в везикулы (рис. 3) с покраснением вокруг. Спустя пару дней они вскрываются или высыхают, образуя на своей поверхности корки темно-красного, бурого цвета. Характерная особенность – сильный зуд.
Суммарно период высыпаний длиться от 2 до 9 дней. Общее состояние при этом практически не страдает, но может возникать лихорадка.
Лекарств, которые позволяют полностью устранить вирус, не существует, поэтому тактика лечения направлена на устранение симптомов и нормализацию состояния ребенка:
- Постельный режим при наличии лихорадки.
- Обработка элементов сыпи раствором марганца, метиленовым синим или бриллиантовым зеленым (зеленка).
- Антигистаминные препараты для снятия зуда.
- Жаропонижающие средства.
- Регулярный прием теплого душа без использования мочалки или щетки.
Осложнения ветрянки возникают на фоне подавления иммунной системы организма. К ним относятся: воспаление легких (пневмония), поражения нервной системы (невралгии, менингиты, энцефалиты, поражение лицевого нерва), глаз (кератит, конъюнктивит, увеит) и др.
Важно! Для профилактики ветрянки, в особенности взрослым, на фоне ослабленного иммунитета и высокого риска осложнений, рекомендована вакцинация. Также она может проводиться в качестве экстренной профилактики в сроки до 2 дней с момента контакта с больным человеком.
Корь
Корь – вирусное инфекционное заболевание. Зачастую оно встречается невакцинированных детей от 2 до 5 лет и в более старшем возрасте.
Дебютирует корь с резкого повышения температуры до 39-40°С, сухого кашля, насморка, головной боли, осиплости. Характерные особенности – отек и покраснение век, зева и красные пятна на небе. На 2-3 день развития возникает специфический для кори симптом – пятна Филатова-Бельского-Коплика. Это белые пятна с красным обрамлением, наблюдающиеся на внутренней поверхности щек возле коренных зубов. На 4-5 день от появления первых признаков заболевания эти пятна исчезают, а им на смену приходит кожная сыпь.
Первичная локализация коревой папулезной сыпи – внешняя поверхность локтя, колени, пальцы. Далее она распространяется по всему телу (рис. 4). Элементы сыпи окружаются красными пятнами и склонны сливаться друг с другом. Через 4 дня с момента их появления состояние ребенка нормализуется, а элементы сыпи становятся более темными и шелушатся. Остаточные явления и пигментация исчезают через 7-10 дней.
Остаточные явления и пигментация исчезают через 7-10 дней.
Специфического лечения кори не разработано, помощь ребенку подразумевает борьбу с отдельно взятыми симптомами:
- НПВС для снижения температуры тела.
- Отхаркивающие средства для облегчения кашля.
- Антисептики для полосканий ротовой полости.
- Местная обработка элементов сыпи вяжущими препаратами или чаем для снятия зуда и болезненности.
Корь весьма опасна. Возможные осложнения кори:
- Стеноз гортани – круп.
- Первичная коревая или вторичная бактериальная пневмония.
- Воспаление дыхательных путей – бронхит, трахеит, ларингит, фарингит.
- Средний отит.
- Гепатит.
- Энцефалит и подострый склерозирующий панэнцефалит.
Скарлатина
Скарлатина – это бактериальная инфекция, вызываемая бета-гемолитическим стрептококком группы А.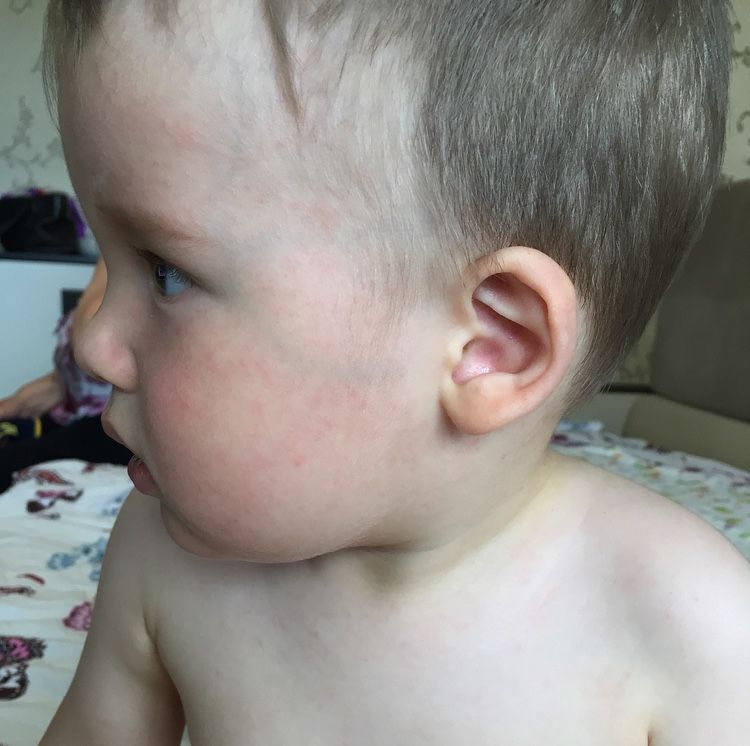 В большинстве случаев заболевание возникает у детей от 3 до 7 лет.
В большинстве случаев заболевание возникает у детей от 3 до 7 лет.
Первым проявлением скарлатины является интоксикационный синдром – повышение температуры тела до 38-39°С, головная боль, общая слабость и утрата аппетита. На 2-4 сутки с момента появления первых признаков заболевания возникает один из характерных симптомов – «малиновый язык» (рис. 5). Он проявляется выраженной зернистостью и ярко-красными цветом поверхности. Также возникает ангина – воспаление небных миндалин.
Рисунок 5. «Малиновый язык» при скарлатине. Источник: ResearchGate
С первых дней развития скарлатины появляется характерная красная мелкоточечная сыпь, которая не исчезает при нажатии стеклом, а при прикладывании усилий становиться желтоватой. Она располагается на сгибательных поверхностях: внутренних частях локтей, под коленями, в паховых ямках, на щеках и боках туловища. Сохраняется до 1 недели, после чего исчезает, не оставляя за собою пигментаций. Специфический признак – бледность носогубного треугольника.
Еще одна характерная особенность скарлатины – шелушение кожи, происходящее после исчезновения сыпи. При этом кожа «отходит» целыми пластами в области ладоней и стоп, в то время как в других участках – небольшими фрагментами.
В основе лечения лежат антибиотики из группы пенициллинов. В качестве вспомогательных средств используются витамин С и витамины группы В, симптоматические препараты. Рекомендовано обильное теплое питье и постельный режим. При тяжелом течении используются глюкокортикостероиды и внутривенное капельное введение растворов глюкозы и плазмозаменителей.
Наиболее распространенные осложнения скарлатины: средний отит, гайморит и фронтит (воспаление верхнечелюстной и лобной придаточных пазух носа соответственно), шейный лимфаденит (воспаление лимфатических узлов шейной области).
Краснуха
Возбудитель краснухи – вирус Rubella virus. Основная масса больных – дети в возрасте от 3 до 9 лет.
Краснуха начинается с интоксикационного синдрома умеренной выраженности: лихорадки до 38-38,5°С, головной боли и повышенной утомляемости, признаков фарингита и конъюнктивита, выраженного увеличения лимфатических узлов шейной и затылочной области.
Спустя 1,5-2 дня с момента начала заболевания возникает кожная сыпь в виде пятен, которая распространяется нисходящим путем в течение нескольких часов – возникая на лице, постепенно переходит на туловище и конечности. Внешне высыпания изначально напоминают корь, затем – скарлатину. Зуд и шелушение при этом отсутствуют, а пятна, в отличие от кори, не сливаются между собой. Основная масса пятен располагается на ягодицах и пояснице, наружной поверхности локтей и коленях. Спустя 3-5 дней сыпь бесследно исчезает.
Специфическое лечение для краснухи отсутствует, а основные действия направлены на устранение отдельно взятых симптомов заболевания. Осложнения встречаются очень редко, как правило – на фоне нарушений работы иммунной системы. В таких случаях возможно развитие пневмонии, артритов, отитов.
Важно! Краснуха особенно опасна для беременных женщин, так как вызывает нарушения у плода, поэтому при планировании беременности всем непривитым следует вакцинироваться против этой инфекции.
Крапивница
Крапивница или уртикария – это вид дерматита, обусловленный аллергией. Заболевание очень распространено как среди детей, так и у взрослых. Суммарно от него страдает порядка 20% взрослого населения и 2-7% детей.
Спровоцировать развитие крапивницы могут медикаменты (чаще всего – антибиотики), различные продукты питания, вакцины и физическое воздействие: холод, солнечные лучи, механическое давление.
Ведущим симптомом патологии является кожная сыпь в виде плотных красных или розовых пузырьков или узелков в 2-10 мм в диаметре с четкими краями, которые становятся бледными при надавливании (рис. 6). Характерной особенностью является внезапное появление и столь же быстрое бесследное исчезновение элементов сыпи, а также сильный зуд.
Рисунок 6. Сыпь при крапивнице. Источник: James Heilman, MD/Wikipedia
Лечение, в зависимости от формы заболевания, представлено антигистаминными препаратами, блокаторами гистаминовых рецепторов или глюкокортикостероидами.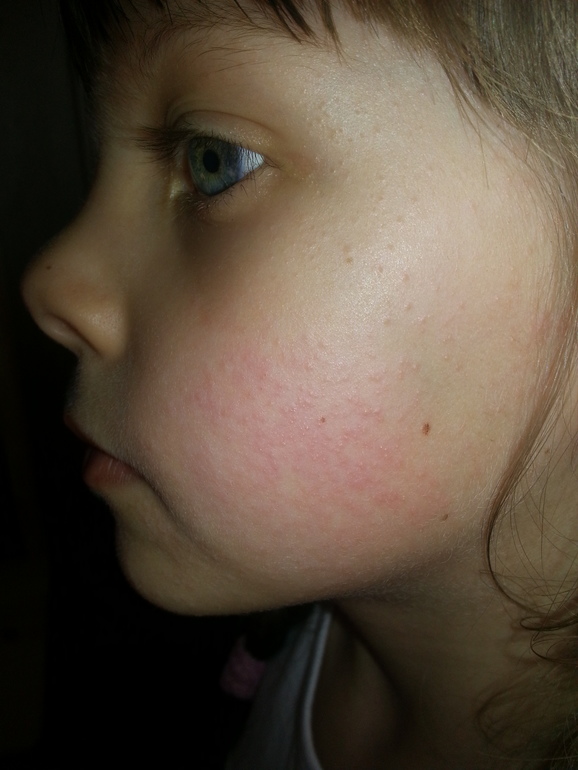
Осложнения возникают на фоне отсутствующего лечения и включают ангионевротический отек Квинке, анафилактический шок, поражения сердца и почек в виде миокардита или гломерулонефрита соответственно.
Красный плоский лишай
Красный плоский лишай – это хронический дерматит неизвестного происхождения. Большая часть больных – это люди в возрасте от 30 до 60 лет. Однако порядка 5% от общего числа пациентов – дети.
Типичная форма заболевания сопровождается появлением серо-белых папул до 2 мм в диаметре на слизистой оболочке рта, а именно: внутренней поверхности щек за коренными зубами, на боковых частях языка и на небе. Иногда высыпания могут сливаться, образуя узоры.
У части больных сыпь появляется и на коже сгибательных поверхностей конечностей рук и ног, внутренней части бедер. Она имеет вид небольших папул разной формы и розовато-фиолетового цвета с блестящей поверхностью и углублением в центре.
Лечение включает диету с ограничением соли, копченых и жареных продуктов, грубой, раздражающей слизистые оболочки пищи.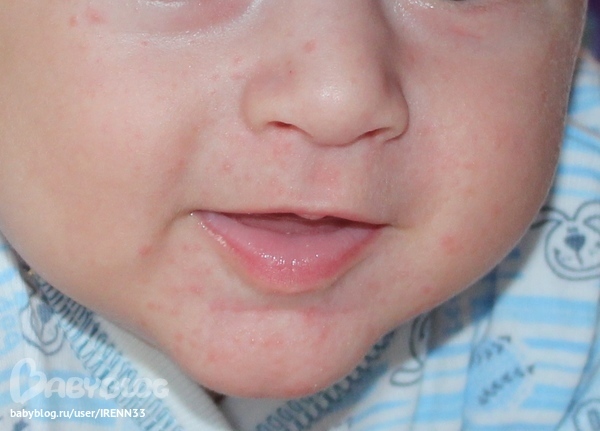 В качестве медикаментозной поддержки назначаются глюкокортикостероиды.
В качестве медикаментозной поддержки назначаются глюкокортикостероиды.
Розовый лишай
Розовый лишай или лишай Жибера – это вариант поражения кожи, причина которого точно не установлена. Обострения возникают на фоне подавления иммунитета – простуды, переохлаждения, хронического стресса и др. Больше всего случаев этой патологии отмечается у лиц в возрасте от 20 до 40 лет, а также у подростков.
Заболевание начинается с образования первичного шелушащегося очага розоватого или желтоватого цвета от 1 до 10 см в диаметре с четким ободком. Спустя 1-2 недели на теле и конечностях возникают вторичные бляшки и папулы меньшего размера – до 2 см (рис. 7). Постепенно элементы сыпи бледнеют, а внешний край становится более шероховатым. Сопутствовать сыпи может зуд, лихорадка и другие проявления интоксикационного синдрома.
Заболевание склонно к самостоятельному излечению в течение 4-5 недель. Лечение преимущественно местное в виде мазей на основе глюкокортикостероидов, а для борьбы с зудом и лихорадкой назначаются антигистаминные препараты и НПВС.
Атопический дерматит
Атопический дерматит или экзема представляет собой генетически обусловленное воспалительное поражение кожи, имеющее аутоиммунную природу. Чаще всего болеют дети до 14 лет, проживающие в больших, индустриальных городах.
Атопический дерматит развивается с вероятностью в 80%, если у обоих родителей в анамнезе имеется эта патология, и с 50% вероятностью, если только у одного из них.
Первые симптомы возникают в возрасте до 2 лет на фоне воздействия аллергенов, которыми могут быть пищевые продукты, пыльца растений, пыль и плесень, косметические средства.
Типичные симптомы представлены кожными высыпаниями, которые варьируют в зависимости от стадии заболевания. При обострении возникают красные пятна, папулы и маленькие везикулы, сопровождающиеся сильным зудом. У младенцев типичной локализацией является лицо, волосистая часть головы и шеи. В более старшем возрасте поражаются сгибательные поверхности конечностей, шея. В стадии ремиссии они сменяются очагами повышенной сухости кожи, шелушения и лихенификациями. В течение года в среднем наблюдается 2-4 обострения.
В стадии ремиссии они сменяются очагами повышенной сухости кожи, шелушения и лихенификациями. В течение года в среднем наблюдается 2-4 обострения.
При лечении используются мази и кремы на основе глюкокортикостероидов, ингибиторов кальциневрина, цинка. При тяжелом течении гормональные препараты применяются в виде таблеток или внутривенных инъекций. Для борьбы с зудом также применяются антигистаминные средства.
Инфекционный мононуклеоз
Инфекционный мононуклеоз – результат инфицирования вирусом герпеса человека 4 типа (вирусом Эпштейна-Барр). Считается, что уже до 5-летнего возраста порядка 50% детей инфицируется этим вирусом, а его распространенность среди взрослых достигает 95% населения. Чаще всего клинические признаки патологии возникают в возрасте 14-18 лет.
Типичные симптомы инфекционного мононуклеоза включают:
- Общую слабость и недомогание.
- Першение в горле и боль при глотании
- Головную боль.
- Незначительное повышение температуры тела.

- Ощущение ломоты в мышцах и суставах.
- Увеличение и болезненность лимфатических узлов в области нижней челюсти и шеи.
Кожные высыпания отмечаются менее чем у ¼ пациентов. Чаще всего они возникают на 5-10 день течения болезни на фоне ошибочно назначенного приема антибиотиков ампициллина или амоксициллина. Сыпь представлена пятнами и папулами и располагается в области лица, туловища, бедер и плеч. Ей сопутствует отечность кожи и зуд, иногда – шелушение. Сходят высыпания в течение 5-7 дней.
Так как мононуклеоз имеет вирусное происхождение, антибиотикотерапия против него не применяется. Лечение заболевания подразумевает устранение отдельно взятых симптомов. В тяжелых случаях и при сопутствующем иммунодефиците назначаются противогерпетические препараты: ганцикловир, валацикловир.
Профилактика образования сыпи
В случаях с инфекционными заболеваниями единственный способ избежать появления сыпи – предотвратить инфицирование, а именно ограничить контакт с больными людьми и соблюдать банальные правила личной гигиены.
При аллергических патологиях важно исключить контакт с триггерами, а если это невозможно – заблаговременно принимать ранее согласованные с лечащих врачом антигистаминные или кортикостероидные препараты.
Ряд рекомендаций, которые помогут избежать кожных высыпаний другого происхождения для людей с чувствительной кожей:
- Избегайте прямого контакта кожи с агрессивными, раздражающими веществами, например – бытовыми химикатами.
- Ограничивайте воздействие на кожные покровы солнечных лучей, холода.
- Отдавайте предпочтение одежде и белью из натуральный тканей.
- Избегайте использования тесной, неудобной одежды и механически грубых предметов, например – мочалок.
- Используйте мази или другие средства ухода за кожей, рекомендованные дерматологом или косметологом.
Заключение
Сыпь на коже – это важный симптом многих заболеваний. Она может подсказать, с каким именно заболеванием приходиться иметь дело. Это, в свою очередь, дает возможность оказать правильную помощь до обращения к врачу, избежав ошибок или вовсе справиться с проблемой своими силами.
Это, в свою очередь, дает возможность оказать правильную помощь до обращения к врачу, избежав ошибок или вовсе справиться с проблемой своими силами.
Источники
- Федеральные клинические рекомендации. Дерматовенерология 2015. Болезни кожи. Инфекции, передаваемые половым путем. — 5-е изд. перераб. и доп. — М:Деловой экспресс, 2016. — 768 с.
- В.М. Козин, Ю.В. Козина, Н.Н. Янковская «Дерматологические болезни и инфекции, передаваемые половым путем: Учебно-методическое пособие» – Витебск: ВГМУ, 2016. – 409 с.
- П.Д. Гуляй. «Кожные и венерические болезни: Учебное пособие» — Гродно: Гродненский государственный медицинский университет, 2003. – 182 с.
- Ю.В.Одинец, М.К.Бирюкова «Атопический дерматит, аллергический ринит, крапивница у детей : метод. указ. для студ. и врачей-интернов» – Харьков: ХНМУ, 2015. – 52 с.
- С. А. Бутрий «Здоровье ребенка: современный подход. Как научиться справляться с болезнями и собственной паникой» — «Эксмо», 2018.

Сыпь у ребенка на теле, ногах, спине
Мы лечим детей по принципам доказательной медицины: выбираем только те методы диагностики и лечения, которые доказали свою эффективность. Никогда не назначим лишних обследований и лекарств!
Записаться по WhatsApp
Цены Врачи
Первая детская клиника доказательной медицины в Москве
Никаких лишних обследований и лекарств! Назначим только то, что доказало эффективность и поможет вашему ребенку.
Лечение по мировым стандартам
Мы лечим детей так же качественно, как в лучших медицинских центрах мира.
В Фэнтези лучшая команда докторов!
Педиатры и узкие специалисты Фэнтези — доктора с большим опытом, члены профессиональных обществ. Врачи постоянно повышают квалификацию, проходят стажировки за рубежом.
Предельная безопасность лечения
Мы сделали детскую медицину безопасной! Весь наш персонал работает по самым строгим международным стандартам JCI
У нас весело, как в гостях у лучших друзей
Игровая комната, веселый аниматор, подарки после приема. Мы стараемся подружиться с ребенком и делаем все, чтобы маленькому пациенту было у нас комфортно.
Мы стараемся подружиться с ребенком и делаем все, чтобы маленькому пациенту было у нас комфортно.
Вы можете записаться на прием, позвонив по телефону или заполнив форму на сайте
Другие услуги раздела «Педиатрия»
- Консультация педиатра
- Программа управления здоровьем ребенка
Частые обращения
- Острый бронхиолит у детей: диагностика и лечение
- ОРВИ
- Ангина стрептококковый тонзиллит
- Часто болеющий ребенок
- Кишечные инфекции
- Пневмония (воспаление легких) у детей
- Колики
- Проблемы вскармливания
- Длительный кашель у ребенка: диагностика и лечение
- Острый бронхит у детей: диагностика и лечение
- Пневмония (воспаление легких) у детей: диагностика и лечение
- Ложный круп у ребенка
- Вирус Коксаки у ребенка
- Ребенка укусил клещ! Что делать?
Оплата онлайн
Документы онлайн
Онлайн сервисы
Фотографии детских проблем с кожей: распространенная сыпь и многое другое
Медицинское заключение Дебры Джалиман, доктора медицинских наук, 6 августа 2021 г. За изменениями кожи у детей часто стоят болезни, аллергии, жара или холод. Большинство из них не имеют большого значения и легко поддаются лечению. Вы можете научиться рассказывать, как многие из них выглядят. Конечно, всегда консультируйтесь с врачом вашего ребенка, чтобы знать наверняка и получить правильное лечение.
За изменениями кожи у детей часто стоят болезни, аллергии, жара или холод. Большинство из них не имеют большого значения и легко поддаются лечению. Вы можете научиться рассказывать, как многие из них выглядят. Конечно, всегда консультируйтесь с врачом вашего ребенка, чтобы знать наверняка и получить правильное лечение.
Черви не вызывают стригущий лишай. И стригущий лишай не должен быть зудящим. Это вызвано грибком, который живет за счет омертвевшей кожи, волос и ногтевой ткани. Он начинается как красное чешуйчатое пятно или шишка. Затем появляется предательское зудящее красное кольцо. Кольцо имеет приподнятые, пузырчатые или чешуйчатые края. Стригущий лишай передается при контакте кожа-к-коже с человеком или животным. Дети также могут получить его, поделившись такими вещами, как полотенца или спортивный инвентарь. Ваш врач может лечить его противогрибковыми кремами.
Это заразное и обычно легкое заболевание проходит через пару недель. Пятая болезнь начинается с гриппоподобных симптомов. Затем следует яркое лицо (классически описываемое как «пощечина») и сыпь на теле. Он распространяется при кашле и чихании и наиболее заразен за неделю до появления сыпи. Это лечится отдыхом, приемом жидкости и болеутоляющими средствами ( не давать детям аспирин ). Если у вашего ребенка пятое заболевание и вы беременны, позвоните своему врачу.
Затем следует яркое лицо (классически описываемое как «пощечина») и сыпь на теле. Он распространяется при кашле и чихании и наиболее заразен за неделю до появления сыпи. Это лечится отдыхом, приемом жидкости и болеутоляющими средствами ( не давать детям аспирин ). Если у вашего ребенка пятое заболевание и вы беременны, позвоните своему врачу.
Благодаря прививке от ветряной оспы эта некогда распространенная сыпь не так часто встречается у современных детей. Он очень заразен, легко распространяется и оставляет зудящую сыпь и красные пятна или волдыри по всему телу. Пятна проходят стадии. Они пузырятся, лопаются, сохнут и покрываются коркой. Ветряная оспа может быть очень серьезной. Все маленькие дети должны получить прививку от ветряной оспы. То же самое должны делать подростки и взрослые, которые никогда не болели или не были вакцинированы.
Импетиго, вызываемое бактериями, вызывает красные язвы или волдыри. Они могут вскрываться, сочиться и образовывать желто-коричневую корку. Язвы могут появляться по всему телу, но в основном вокруг рта и носа. Импетиго может передаваться при тесном контакте или при совместном использовании таких вещей, как полотенца и игрушки. Расчесывание может распространить его на другие части тела. Это лечится мазью с антибиотиком или пероральными антибиотиками.
Язвы могут появляться по всему телу, но в основном вокруг рта и носа. Импетиго может передаваться при тесном контакте или при совместном использовании таких вещей, как полотенца и игрушки. Расчесывание может распространить его на другие части тела. Это лечится мазью с антибиотиком или пероральными антибиотиками.
Вирус вызывает эти причудливые, но в основном безвредные и безболезненные новообразования на коже. Бородавки могут легко передаваться от человека к человеку. Они также распространяются при прикосновении к предмету, которым пользовался человек с вирусом. Чаще всего их можно найти на пальцах и руках. Чтобы предотвратить распространение бородавок, скажите ребенку, чтобы он не ковырял их и не грыз ногти. Накройте бородавки повязками. Их можно легко лечить в кабинете врача с помощью процедуры замораживания.
Виноваты закупоренные потовые протоки. Потница выглядит как маленькие красные или розовые прыщики. Вы обычно видите потницу на голове, шее и плечах младенцев. Сыпь часто появляется, когда благонамеренные родители слишком тепло одевают ребенка. Но это может случиться с любым ребенком в очень жаркую погоду. Одевайте ребенка только на один слой больше, чем вы носите. Это нормально, если их ноги и руки кажутся прохладными на ощупь.
Но это может случиться с любым ребенком в очень жаркую погоду. Одевайте ребенка только на один слой больше, чем вы носите. Это нормально, если их ноги и руки кажутся прохладными на ощупь.
Кожа некоторых детей реагирует после прикосновения к продуктам питания, мылу или растениям, таким как ядовитый плющ, сумах или дуб. Сыпь обычно начинается в течение 48 часов после контакта с кожей. Незначительные случаи могут вызвать легкое покраснение или сыпь в виде небольших красных бугорков. В тяжелых случаях вы можете увидеть отек, покраснение и большие волдыри. Эта сыпь обычно проходит через неделю или две, но ее можно лечить противовоспалительным кремом, таким как гидрокортизон.
Несмотря на устрашающее название, это распространенная детская болезнь. Он начинается с лихорадки, за которой следуют болезненные язвы во рту и незудящая сыпь. Сыпь пузырится на руках, ногах, иногда на ягодицах и ногах. Он распространяется через кашель, чихание и использованные подгузники. Так что чаще мойте руки. Коксаки не является серьезным заболеванием и обычно проходит само по себе примерно через неделю.
Коксаки не является серьезным заболеванием и обычно проходит само по себе примерно через неделю.
У детей, склонных к экземе, могут быть другие аллергии и астма. Точная причина не ясна. Но дети, которые его получают, как правило, имеют чувствительную иммунную систему. Обратите внимание на выступающую сыпь с сухой кожей и интенсивным зудом. Атопический дерматит является наиболее распространенным типом экземы. Некоторые дети перерастают его или имеют более легкие случаи по мере взросления.
Эти зудящие или жгучие рубцы могут вызываться многими причинами. Лекарства, такие как аспирин (который детям никогда не следует принимать) и пенициллин, могут вызвать крапивницу. К пищевым триггерам относятся яйца, орехи, моллюски и пищевые добавки. Жара или холод и острый фарингит также могут вызывать крапивницу. Рубцы могут появиться в любом месте на теле и длиться минуты или дни. Иногда может помочь антигистаминный препарат. Крапивница может быть признаком серьезных проблем, особенно когда они сопровождаются проблемами с дыханием или отеком лица. В этих случаях или если крапивница не проходит, обратитесь к врачу.
В этих случаях или если крапивница не проходит, обратитесь к врачу.
Скарлатина – это острый фарингит с сыпью. Симптомы включают боль в горле, лихорадку, головную боль, боль в животе и опухание шейных желез. Через 1-2 дня появляется красная сыпь с консистенцией наждачной бумаги. Через 7-14 дней сыпь стирается. Скарлатина очень заразна, поэтому часто мойте руки, чтобы предотвратить ее распространение. Позвоните врачу вашего ребенка, если вы думаете, что у вашего ребенка есть это. Вероятно, их будут лечить антибиотиками.
Розеола, легкое заболевание, получила свое прозвище из списка шести распространенных детских высыпаний. Чаще всего им болеют маленькие дети от 6 месяцев до 2 лет. Это редко бывает после 4 лет. Оно начинается с простуды, за которой следует несколько дней высокой температуры (которая может вызвать судороги). Затем лихорадки прекращаются внезапно. За ними следует сыпь в виде мелких, розовых, плоских или слегка приподнятых бугорков. Сначала появляется на груди и спине, затем на руках и ногах.
ИЗОБРАЖЕНИЯ ПРЕДОСТАВЛЕНЫ:
(1) Джордж Дойл / Stockbyte
(2) Том Майерс / Photo Researchers, Inc
(3) © Библиотека изображений Pulse/CMP Images / Phototake — Все права защищены.
(4) © ISM / Phototake — Все права защищены.
(5) © Библиотека изображений Pulse/CMP Images/Phototake — Все права защищены.
(6) © ISM / Phototake — Все права защищены.
(7) Предоставлено К.Е. Greer, MD
(8) Bill Beatty / Visuals Unlimited
(9) © ISM / Phototake — Все права защищены.
(10) © ISM / Phototake — Все права защищены.
(11) © Scott Camazine / Phototake — Все права защищены.
(12) Предоставлено CDC
(13) © Scott Camazine / Phototake — Все права защищены.
ИСТОЧНИКИ:
Американская академия дерматологии: «Атопический дерматит», «Крапивница».
CDC: «Заболевание рук, ног и рта (HFMD)».
KidsHealth: «ветрянка», «пятая болезнь», «стригущий лишай», «розеола», «бородавки».
Справочник Medscape: «Аллергический контактный дерматит», «Импетиго».
Служба здравоохранения Принстонского университета: «Уход за кожей».
Здоровье Саттера: «Уход за новорожденным».
© 2021 WebMD, LLC. Все права защищены. Просмотреть политику конфиденциальности и доверительную информацию
Фотографии пятен портвейна, родинок и других распространенных родинок
Медицинская экспертиза Стефани С. Гарднер, 26 апреля 2022 г. с видимой отметкой, например, защитник «Нью-Орлеан Сэйнтс» Дрю Бриз. В сообщениях новостей говорится, что он родился с родимым пятном на правой щеке, которое врачи проверили на ранней стадии и признали безвредным. Народная мудрость называет таких малышей «тронутыми ангелом», но лучше всего совет врача.
Родинка — это цветной след на коже или под ней, который присутствует при рождении или развивается вскоре после рождения. Некоторые родимые пятна со временем исчезают; другие становятся более выраженными. Родинки могут быть вызваны дополнительными клетками кожи, вырабатывающими пигмент, или кровеносными сосудами, которые не растут нормально. Большинство родимых пятен безболезненны и безвредны. В редких случаях они могут вызывать осложнения или быть связаны с другими состояниями. Все родимые пятна должны быть проверены врачом.
Большинство родимых пятен безболезненны и безвредны. В редких случаях они могут вызывать осложнения или быть связаны с другими состояниями. Все родимые пятна должны быть проверены врачом.
Здесь изображен бывший президент СССР Михаил Горбачев, у которого на лбу пятно от портвейна.
Пятна лосося представляют собой гнезда кровеносных сосудов, которые выглядят как маленькие розовые плоские пятна на коже. Они встречаются у трети новорожденных. Лососевые пятна могут появляться на задней части шеи («укус аиста»), между глазами («поцелуй ангела») или на лбу, носу, верхней губе или веках. Некоторые исчезают по мере роста ребенка, но пятна на задней части шеи обычно не исчезают. Пятна лосося не требуют лечения.
Винные пятна представляют собой прогрессирующую сосудистую мальформацию кожи, что означает, что они связаны с кровеносными сосудами кожи. Они состоят из расширенных капилляров, которые с возрастом темнеют, увеличиваются в размерах и становятся более восприимчивыми к кровотечениям. Цвет меняется с розового на красный и фиолетовый по мере роста пациента, а поражения могут стать узловатыми во взрослом возрасте. Поскольку винные пятна не имеют тенденции к уменьшению, это заболевание может иметь разрушительные психологические и физические последствия. Большинство медицинских специалистов сходятся во мнении, что очень важно начать лечение как можно раньше и продолжать лечение, чтобы предотвратить увеличение и образование сосудистых узелков. Лечение включает лазерную терапию, пероральный прием преднизолона, пересадку кожи и маскирующий макияж.
Цвет меняется с розового на красный и фиолетовый по мере роста пациента, а поражения могут стать узловатыми во взрослом возрасте. Поскольку винные пятна не имеют тенденции к уменьшению, это заболевание может иметь разрушительные психологические и физические последствия. Большинство медицинских специалистов сходятся во мнении, что очень важно начать лечение как можно раньше и продолжать лечение, чтобы предотвратить увеличение и образование сосудистых узелков. Лечение включает лазерную терапию, пероральный прием преднизолона, пересадку кожи и маскирующий макияж.
Врожденный меланоцитоз — это плоские, гладкие пятна, присутствующие с рождения. Часто встречаются на ягодицах или пояснице, они обычно синие, но также могут быть голубовато-серыми, голубовато-черными или коричневыми. Они могут напоминать синяк и чаще всего встречаются у темнокожих детей. Врожденный меланоцитоз обычно исчезает к школьному возрасту, но может никогда не исчезнуть полностью. Лечение не требуется.
Пятна цвета кофе с молоком имеют гладкую овальную форму и цвет от светло- до средне-коричневого, поэтому они и получили свое название, «кофе с молоком» по-французски.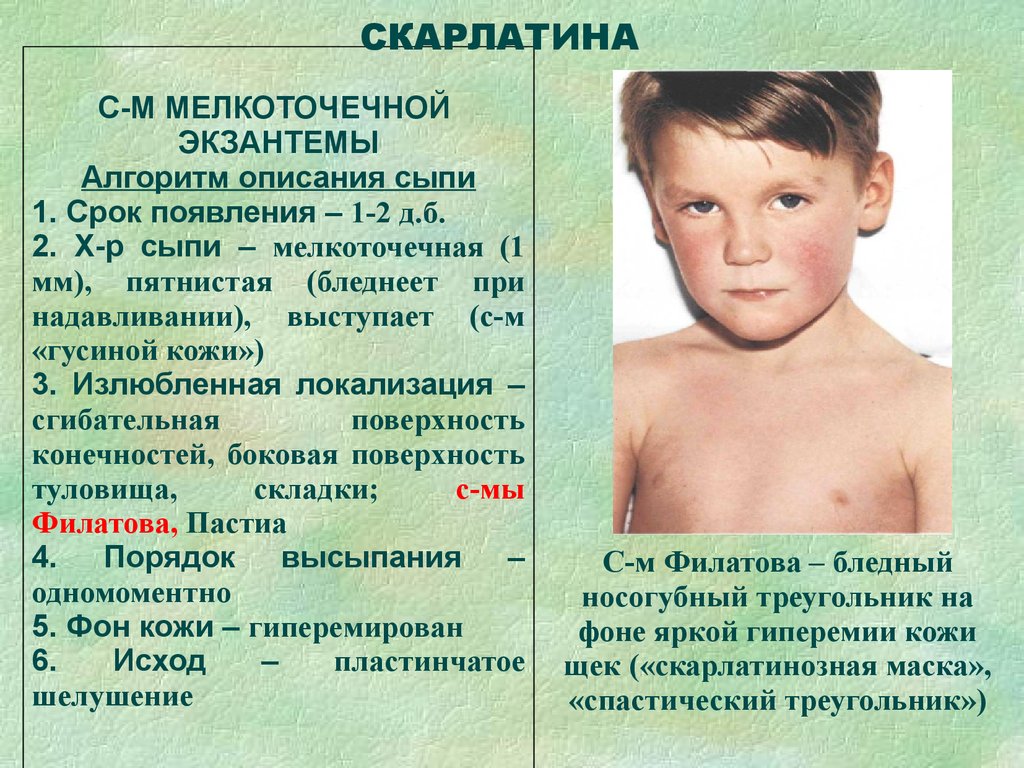 Они обычно находятся на туловище, ягодицах и ногах. Пятна цвета кофе с молоком с возрастом могут увеличиваться и темнеть, но обычно не считаются проблемой. Однако наличие нескольких пятен размером более четверти связано с нейрофиброматозом и редким синдромом МакКьюна-Олбрайта. Обратитесь к врачу, если у вашего ребенка несколько пятен.
Они обычно находятся на туловище, ягодицах и ногах. Пятна цвета кофе с молоком с возрастом могут увеличиваться и темнеть, но обычно не считаются проблемой. Однако наличие нескольких пятен размером более четверти связано с нейрофиброматозом и редким синдромом МакКьюна-Олбрайта. Обратитесь к врачу, если у вашего ребенка несколько пятен.
Гемангиомы представляют собой скопление мелких, плотно расположенных кровеносных сосудов. Клубничные гемангиомы возникают на поверхности кожи, обычно на лице, волосистой части головы, спине или груди. Они могут быть красными или пурпурными, часто приподняты, с четкими границами. Они встречаются у 2 из каждых 100 рожденных детей.
Гемангиомы клубники обычно развиваются через несколько недель после рождения. Они быстро растут в течение первого года, а затем исчезают примерно в возрасте 9 лет. На этом месте может остаться небольшое изменение цвета или сморщивание кожи. Никакого лечения не требуется, но когда они развиваются вблизи глаз или рта или в месте, которое может кровоточить или инфицироваться, может потребоваться их лечение или удаление.
Имеющиеся при рождении более глубокие кавернозные гемангиомы находятся прямо под кожей и выглядят как голубоватые губчатые массы ткани, наполненные кровью. Если они достаточно глубокие, кожа над ними может выглядеть нормально. Кавернозные гемангиомы обычно появляются на голове или шее. Большинство исчезают в период полового созревания. Возможно сочетание кавернозной и клубничной гемангиомы.
Венозные мальформации – это вены, которые не сформировались нормально. Они присутствуют при рождении, но иногда становятся видны позже. ВМ могут выглядеть как нарост под кожей или просто напоминать синяк. Обычно они имеют голубоватый цвет.
Врожденные невусы — это родинки, которые появляются при рождении. Поверхность может быть плоской, рельефной или бугристой. Эти родинки могут расти в любом месте на теле и различаются по размеру от менее дюйма до более 8 дюймов. Врожденные невусы встречаются у 1% новорожденных. Большинство родинок не опасны. Но врожденные невусы, особенно большие, имеют повышенный риск развития меланомы, самого опасного вида рака кожи. За всеми родинками следует следить на предмет изменений.
За всеми родинками следует следить на предмет изменений.
ИЗОБРАЖЕНИЯ ПРЕДОСТАВЛЕНЫ:
(1) The Palm Beach Post
(2) Крис Ниденталь / Time & Life Pictures / Getty Images
(3) Biophoto Associates / Photo Researchers, Inc.
(4) Khosrork / Getty Images
(5) SPL / Photo Researchers, Inc.
(6) Copyright © 2007 ООО «Интерактив Медикал Медиа». Все права защищены.
(7) Д-р П. Марацци / Photo Researchers, Inc.
(8) Copyright © Interactive Medical Media LLC, 2007 г. Все права защищены.
(9) УСЛУГИ БОЛЬНИЦЫ MID ESSEX NHS TRUST / Science Source
(10) Авторские права © Медицинская библиотека Барта / Phototake — Все права защищены.
ССЫЛКИ:
Медицинский справочник WebMD: «Кожа и сыпь вашего новорожденного».
Медицинский справочник WebMD: «Заболевания кожи: пигментные родимые пятна».
Медицинский справочник WebMD от Healthwise: «Родинки — обзор темы».
Медицинская энциклопедия MedlinePlus: «Родимые пятна — пигментированные».
Медицинский справочник WebMD от Healthwise: «Изменения кожи — обзор темы».
Медицинский справочник WebMD, предоставленный в сотрудничестве с клиникой Кливленда: «Кожные заболевания: родинки, веснушки и кожные метки».
Медицинский справочник WebMD, предоставленный в сотрудничестве с клиникой Кливленда: «Заболевания кожи: красные родимые пятна».
Медицинская энциклопедия MedlinePlus: «Винное пятно».
Медицинский справочник WebMD: «Косметические процедуры: родимые пятна и другая аномальная пигментация кожи».
Медицинская энциклопедия MedlinePlus: «Родинки — красный цвет».
Американская академия дерматологии: «Сосудистые родинки».
KidsHealth: «Что такое родимое пятно?»
Медицинский справочник WebMD от Национальной организации редких заболеваний: «Пещеристая мальформация».
Фонд сосудистых родинок: «Информация о венозных мальформациях».
eMedicine от WebMD: «Сосудистые, венозные мальформации».
Общедоступная информация WebMD от Национального института здравоохранения США: «Что вам нужно знать о меланоме».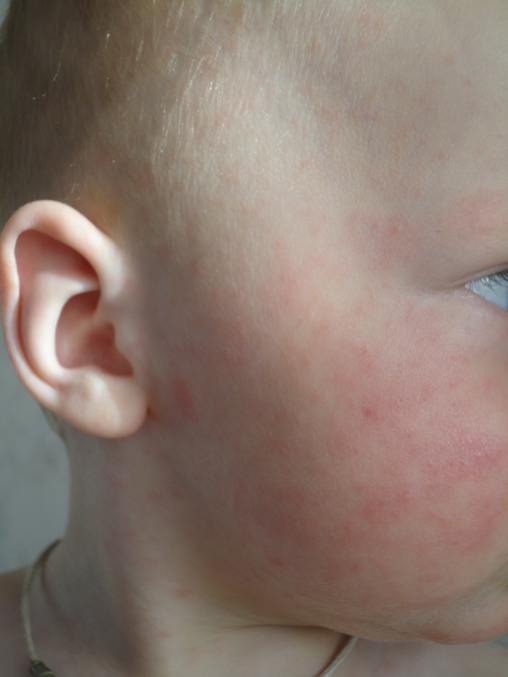


 Самые распространенные – обезвоживание и вторичные бактериальные инфекции. В последнем случае на коже появляются гнойники, желтые корочки, кожа отекает. Крайне редко энтеровирусная инфекция приводит к серозному менингиту.
Самые распространенные – обезвоживание и вторичные бактериальные инфекции. В последнем случае на коже появляются гнойники, желтые корочки, кожа отекает. Крайне редко энтеровирусная инфекция приводит к серозному менингиту. 
